Maligne hudsår
oppdatert 07.12.22
Dersom pasienten har et sår som ikke responder på adekvate behandlingstiltak må en mistenke at det kan være et malignt sår, altså et sår med kreftceller i. Det er spesielt to typer kreftsår en ser hyppigere enn andre, basalcelle karsinom og plateepitelkarsinom. Men vær klar over at også malignt melanom kan se ut som et vanlig kronisk sår. Husk at et vanlig kronisk sår kan forandre seg til et kreftsår over tid. Om det ble tatt biopsier fra såret tidligere som ikke viste noe spesielt skal en ha lav terskel for å ta nye biopsier.
Det er også økt forekomst av maligne forandringer i områder hvor det har vært høstet hud til hudtransplantasjon (donor sted) og i det området hvor huden ble flyttet til (mottaker sted).
Når en har et sår som pasienten har hatt i lang tid uten bedring, eller som ikke har respondert på behandling innen 6 uker eller som sågar har økt i størrelse under behandling må en utrede for kreft. Til dette trengs det en biopsi. Det mest vanlige er å bruke en stanse biopsi. Dette er små runde stanser som er sylskarpe og de finnes i forskjellige diametere.
De mest brukte størrelsene er 3-6 millimeter. Om en bruker de største stansene får man de beste prøvene men de etterlater store hull. De middels store stansene som vi anbefaler etterlater hull som gror greit.

Figur 1 Ulike størrelser av stanse biopsier
En bør helst ta 3 (minimum 2) gode prøver fra forskjellige områder av såret for å være sikker på at en får en representativ prøve. Mange tror at det er best å bare ta prøve fra midten av såret men det er feil. En skal helst ta prøven fra kanten av såret slik at halvparten av stansen ligger over tilsynelatende frisk hud og andre halvparten berører sårkanten. Det er da lettest for patologene å skille mellom friske celler og kreftceller. I tillegg tar man ofte en prøve fra midten av såret.

Figur 2 Markering av biopsiområde. Dette såret ser i utgangspunktet nokså uskyldig ut men har vært uforandret i 8 uker og vokst litt. Bildet til høyre viser hvordan vi ville ha planlagt våre biopsier. 3 biopsier fordelt langs sårkanten og en biopsi fra midten av såret.
Det gjør vondt å ta en biopsi og en må sette injeksjon med lokalbedøvelse på forhånd. Vi anbefaler bruk av 2% Lidokain, det virker raskt. Marker områdene hvor du skal ta biopsi med tusj og sett litt bedøvelse på hver plass. Som regel trengs det bare 0,3 ml lokalbedøvelse for hvert biopsisted. Vi anbefaler bruk av diabeteskanyle (disse er oftest 1ml sprøyter med 27G nål).

Figur 3 Insulinkanyle og lidokain
Hullene stansen etterlater skal ikke lukkes.
Biopsien sendes til patologisk undersøkelse i 10% Formalin. Som regel tar det cirka 2 uker før prøvesvar kommer tilbake dersom prøven sendes som CITO.
Les mer om hvordan man skal ta en biopsi under "praktiske ferdigheter" - "biopsi teknikk"
Basalcellekarsinom
Basalcellekarsinom kalles også for Basaliom. Soleksponering er den mest vanlige årsaken og det forekommer derfor ofte i hoderegionen, på ryggen og på leggene. Dette er den mest vanlige formen for hudkreft men samtidig også den "snilleste". Det er ekstremt sjeldent at den forårsaker spredning (metastasering).
Utseendemessing ses basalcellecarcinomer oftest som en rødlig flekk på huden som kan ligne på eksem, som utvikler seg til sår. Sårene kan vokse seg store men blir sjelden dype.

Figur 4 Bilder av ulike basalcellekarsinomer
Mindre basalcellekarsinomer behandles ofte hos hudlege. Der brukes det blant annet frysing med flytende nitrogen (de minste forandringene) og fotodynamisk terapi eller salver som inneholder cellegift.
Større basalcellekarsinomer blir vanligvis henvist til kirurg for eksisjon. Det kan være behov for store eksisjoner som krever dekning med hudtransplantasjon eller hudlapp.
Hos eldre, sykelige pasienter kan det hende at legen anbefaler at en ikke gjør noen spesiell behandling annet enn at en behandler såret med en passende bandasje. Det er viktig å velge en bandasje som absorberer greit men ikke henger seg fast. Gode produktalternativer er skumbandasjer med silikonbelegg innerst eller Polymem®
Nedenfor er to lenker til artikler om basalcellekarsinom publisert i tidsskriftet til den norske legeforeningen (DNLF). Klikk på bildene for å komme til artiklene.
Plateepitelkarsinom
Plateepitelkarsinom kalles også for plateepitelkreft, skiveepitelkarsinom eller spinocellulært karsinom (squamous cell carcinoma- SCC- på engelsk). Det er en noe mer aggressiv kreftform enn basalcelle karsinom. Plateepitelkarsinom vokser ofte dypere og de kan av og til metastasere men det er sjeldent når det gjelder plateepitelkarsinom i huden.
Utseendemessig varierer de en god del og kan etterligne de fleste vanlige sår. Det mest karakteristiske er en tykk hornaktig skorpe som ligger på såret og som gjerne faller av med jevne mellomrom. Andre ganger kan det være et sår som ikke har skorpe i det hele tatt.
Behandling av plateepitelkarsinom er først og fremst kirurgisk eksisjon. Det kan være behov for omfattende eksisjoner som etterlater store huddefekter slik at dekning med hudtransplantater eller andre hudlapper kan være nødvendig.
Hos eldre, sykelige pasienter kan det hende at legen anbefaler at en ikke behandler forandringen annet enn at man behandler såret med en passende bandasje. Det er viktig å velge en bandasje som absorberer greit men ikke henger seg fast. Gode produktalternativer er skumbandasjer med silikonbelegg innerst eller Polymem®

Figur 5 Bilder av ulike plateepitelkarsinomer
Marjolins ulkus
Alle kroniske sår kan over tid potensielt utvikle maligne celler. Den kroniske inflammasjonen gjør at det lett kan oppstå mutasjoner i cellene i sårvevet. Den formen en ser hyppigst er en plateepitelkarsinom lignende kreft som kan oppstår i hvilket som helst kronisk sår eller sågar i arr etter tidligere kroniske sår eller etter kirurgiske prosedyrer. Dette fenomenet kalles også Marjolins ulkus. Navnet kommer av den franske kirurgen Jean-Nicolas Marjolin som beskrev dette i 1828.
Vi kan ikke si det ofte nok -om du har et sår som ikke oppfører seg som forventet: ta biopsier. Om biopsi svarene viser uspesifikke inflammatoriske forandringer - ta nye biopser- helst flere også fra dypere lag.
I tidskriftet fra DNLF ble det publisert en interessant kasuistikk om en pasient med kroniske sår hvor det etterhvert ble påvist malignitet. Denne kasuistikk viser hvor komplisert det kan være og hvor alvorlige konsekvenser det kan ha. Klikk på bildet nedenfor for å komme til artikkelen.
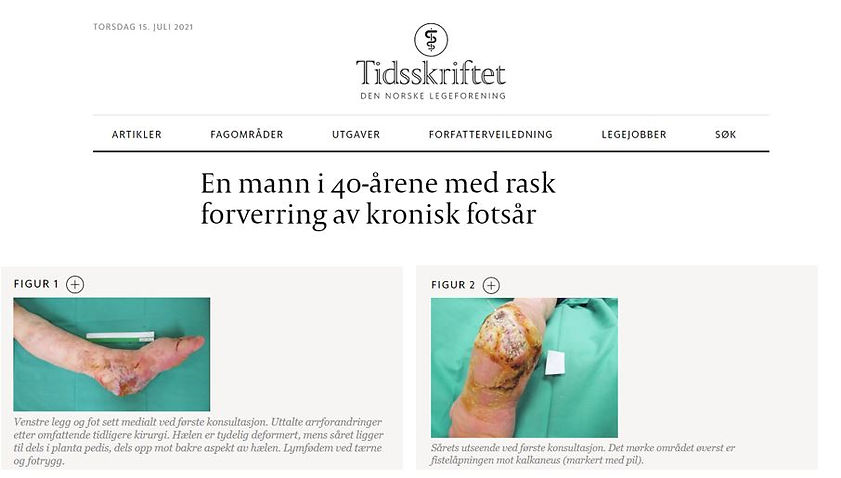
Figur 6 Lenke til en artikkel i tidskriftet for den norske legeforeningen fra 2021 som beskriver en kasuistikk med Marjolins ulkus. Klikk på bildet for å komme til artikkelen. image copyright DNLF.
Sår forårsaket av malignt melanom
Malignt melanom kalles også for føflekk kreft. Dette er den farligste typen hudkreft. De fleste tenker på en føflekk når de tenker på malignt melanom, men malignt melanom kan ha mange forkledninger! Nesten alltid ser en pigment forandringer i nærheten av såret som skyldes malignt melanom, men pigmentet kan være veldig diskret.
Noen ganger kan pigmentet være helt fraværende. Det kalles for amelanotisk malignt melanom. Da er det lett å gå i en felle og tro at det er et vanlig kronisk sår. Men om en husker regelen om å ta biopsi av alle sår som ikke responderer på behandling innen 6 uker vil man fange det opp.
Om en ser en forandring som ser suspekt ut med klassiske pigmentforandringer er det best at en ikke rører det i det hele tatt og ikke tar biopsi men henviser pasienten rett videre til enheter som har ansvaret for malignt melanom. Henvisningen skal sendes som "pakkeforløp kreft".
Om en har tatt en biopsi bør den sendes til histologisk undersøkelse merket "CITO" som betyr hasteundersøkelse. Da tar det ofte bare noen dager istedenfor uker før en får svar fra patologen.

Figur 7 Malignt melanom med sår. Bildet til høyre viser hvor lett det er å bli lurt av sår forårsaket av malignt melanom. Det kan se ut som et vanlig trykksår.
Husk at det også kan danne seg malignt melanom under neglene. Oftest røper det seg som en mørk flekk under neglen. Pasienten tror gjerne at de har slått seg engang og at brunfargen skyldes rester av en blodansamling, men om den ikke går bort må en mistenke malignt melanom inntil det motsatte er bevist.

Figur 8 Ulike former for malignt melanom under neglen
Behandlingen av malignt melanom er sentralisert til større sykehus. Oftest er det plastikkirurgiske avdelinger som tar seg av den kirurgiske behandlingen og pasientene må henvises dit under "pakkeforløp kreft" som innebærer at pasienten får en frist for utredning innen 7 dager.
Ofte krever behandlingen omfattende eksisjon og en må dekke defekten med delhudtransplantasjon eller hudlapper. En må også undersøke lymfeknutene i tilhørende avløp.
Figur 9 Klikk på bildet ovenfor for å komme til en grei oversiktsartikkel om utredning og behandling av melanom. Artikkelen ble publisert i tidsskriftet til den norske legeforeningen i 2022. image copyright: DNLF
Maligne sår forårsaket av metastaser
Husk at også spredning fra annen kreft til huden kan gi kroniske sår. Det er først og fremst malignt melanom som gir hudmetastaser. Av og til er hudmetastasen det eneste tegnet på at pasienten har et malignt melanom. Det hender at en ikke finner utgangs melanomet. I prinsippet kan alle typer kreft føre til spredning til huden men bortsett fra malignt melanom er brystkreft, tykktarmskreft og kreft i luftveiene de mest vanlige årsakene.
Noen ganger er det lett å få mistanke om at det er mer enn et vanlig sår fordi en kan se eller palpere en påfallende fortykkelse under huden. Andre ganger kan en metastase i huden se ut som et vanlig kronisk sår hvor det er lett å gå i en felle. Som alltid, dersom såret ikke oppfører seg som forventet tar en biopsi!

Figur 10 Sår fra metastaser
Eksisjon av hudforandringer
Video 1 Videoen forklarer enkelt de vanlige prinsippene for fjerning av hudforandringer. Klikk på bildet for å komme til videoen på vimeo. Publisert i Tidsskrift for Den norske legeforening i juni 2020. https://tidsskriftet.no/2020/06/klinisk-oversikt/eksisjon-av-hudlesjoner