Avlastning av diabetiske fotsår
Endret 07.11.2025

Figur 1 Alle som behandler diabetiske fotsår må være oppdatert på avlastningsteknikker. En må ha midlertidige hjelpemidler for avlastning på lager. Det viktigste tiltaket ved behandling av diabetiske sår er avlastning!
Innhold:
Totalavlastende ankel-fot ortoser (TAFO)
Avlastning av diabetiske fotsår er et av de viktigste behandlingstiltakene. Det er viktigere enn hvilken bandasje en skal legge på såret. Paradoksalt tenker mange behandlere motsatt og tror at det er selve bandasjen som legges på såret som er viktigst. Når en har med et diabetes fotsår å gjøre skal en først tenke "hvordan kan jeg avlaste dette såret?" og først deretter skal en tenke på bandasjevalg!
Når pasienten har ett fotsår er det som regel ikke tilstrekkelig med bare en fotseng (innleggsåle). Spesielt sår på plantarsiden av foten trenger andre avlastninsgtiltak først. Det vil oftest være behov for lokal avlastning med filt og spesialsko. Innleggssåler kommer inn i bildet igjen når såret nesten er tilhelet eller helt grodd.
Det er viktig at alle sårbehandlere forstår at målet med avlastningen er at pasienten skal beholde gangfunksjonen. En pasient med diabetisk fotsår skal altså få beskjed om å trø på foten. Vår oppgave er å lage en så god avlastning at han/hun kan gå som normalt!
Fortsatt henger vi litt etter i Norge i forhold til hvor aggressive vi er med avlastningen. Vi ser alt for få pasienter som får en såkalt "total contact cast", selv om dette anses som det beste avlastningstiltaket som finnes. Er det manglende kunnskap eller ressurser som er grunnen til dette? Kvier en seg til å utsette pasienten for en klumpete gips som han/hun skal gå rundt med i månedsvis?
I de neste avsnittene ser vi på de viktigste avlastingstiltakene i behandlingen av den diabetiske foten.
Revisjon av hyperkeratose (kallus) rundt sårkanten
Spesielt diabetiske fotsår på plantarsiden av foten har en påfallende tykk (hyperkeratotisk) rand som kan bli ganske hard. En anser hyperkeratosen som en betydelig trykkrisiko. Dette hindrer ikke bare tilhelingen av såret men kan faktisk føre til en økning av såret. Mange tror at det største trykket skjer i sentrum av såret men da såret oftest er dypere enn hudkanten rundt er det faktisk størst trykk på kanten!
Det er stor enighet om at en skal være aggressiv ved fjerning av hyperkeratosen. Det hender at en får små punktblødninger når en reviderer dypt nok men det er sjeldent noe problem. Fjerning av hyperkeratosen er et viktig avlastningstiltak! Dessuten er hyperkeratosen i veien for at hudranden kan vokse over såret. I vår daglige praksis opplever vi ofte at disse sårene først kommer i gang med tilhelingen når vi har skrapt bort hyperkeratosen. Dette må gjøres minst en gang ukentlig, av og til oftere!
Noen bruker en skalpell til dette formålet. Vi foretrekker skarpe engangs curetter til dette. Ved plantare sår har pasienten veldig ofte en sensorisk nevropati og kjenner ikke ubehag ved revisjonen av sårkanten.

Figur 2 Alle disse diabetiske fotsårene har til felles at de trenger et debridement av den hyperkeratotiske (og ofte masererte) huden omkring såret!
Video 1 Videoen viser effektivt hvor mye av hyperkeratosen som må fjernes. Det er normalt at det blør litt under prosedyren.På grunn av sensitiv innhold må en verifisere alderen før en kan se videoen på YouTube.
Avlastning med ullfilt
Om en behandler diabetiske fotsår må en ha ullfilt tilgjengelig. Fotterapeutene har lang tradisjon for bruk av selvklebende ullfilt for avlastning. I de siste årene har kunnskap om bruken av ullfilt økt også blant andre sårbehandlere. Det mest anvendte produktet er definitivt Hapla Filt. Den har en svært god klebeflate som sitter godt mot huden men er likevel skånsom. Selv om limen er påfallende sterk ser vi så godt som aldri reaksjoner mot den, selv etter mange måneders bruk av filten. Det er ønskelig at en ikke må bytte filten for ofte, under ideelle forhold kan den sitte i opptil 14 dager. For å sikre at den sitter så lenge som mulig bør den forsterkes med en spesial tape (Hapla Tape) den sitter også påfallende godt på huden og gir meget sjeldent hudirritasjoner.
Ullfilt kommer i forskjellige tykkelser. Om en bruker ullfilt regelmessig er det mye rimeligere å kjøpe det i store plater.

Figur 3 Hapla Filt og Hapla Band er den type ullfilt /fiksasjonstape som brukes mest i Norge. Ullfilten har en selvklebende bakside men bør ytterligere forsterkes med Hapla Band. Den sitter ofte meget bra og kan sitte i opptil 14 dager.

Figur 3a Hapla produktene finnes i mange varianter og tykkelse. For sårbehandling er 10mm ullfilt standard. Klikk på bildet ovenfor for å komme til nettsiden til Fotgrossisten AS som er en av leverandørene av produktene. Copyright: Fotgrossisten AS

Figur 3b I en tid hvor god service blir stadig sjeldnere, heier vi spesielt på de leverandørene som prioriterer service og informasjon til kundene. Av denne grunn ønsker vi å fremheve Fotgrossisten AS her - de står for profesjonell rådgivning ift. valg av avlastnings produktene. Copyright: Fotgrossisten AS
Man trenger ikke mye trening for å lage en grunnleggende avlastning med ullfilt. Det finnes imidlertid mer avanserte teknikker som spesielt fotterapeuter behersker. Ofte lager vi en enkelt avlastning i starten og ber så pasienten oppsøke en fotterapeut senere i forløpet, for å få laget en mer profesjonell variant.
Det er noen grunnprinsipper vi må følge for å lage en ullfilt avlastning som er trygg og som avlaster tilstrekkelig:
-
Målet er at vi kan lage en såpass god avlastning med ullfilten at pasienten kan belaste foten med full tyngde
-
Filten må ikke ha for lite areal - jo større areal den dekker jo bedre avlaster den.
-
Standard metode er å klippe åpningen for såret i hestesko fasong. Dette tillater væske i vevet til å drenere seg bedre. Om en bare klipper ut et hull (smultring metode) så kan en risikere at det oppstår lokal hevelse der hvor åpningen er. Om en er ekspert kan en allikevel, i visse situasjoner, lage en smultrings variant. I noen av videoene nedenfor kan dere se dette. For alle som ikke er veldig erfaren med ullfilt anbefaler vi imidlertid hestesko varianten.
-
Under fotsålen bruker vi oftest 10 millimeter Hapla filt. Filt i mindre tykkelse vil komprimere for mye når pasienten belaster foten og da avlaster den ikke tilstrekkelig.
-
OBS! Om en bygger med 10 millimeter under fotsålen ser en ofte at de vanlige skoene pasienten bruker ikke passer lenger! Da kan en risikere at for eksempel tærne gnisser mot oversiden av skoene og at en får nye sår der! Det er derfor veldig viktig at vi sjekker nøye hvilken sko pasienten kan bruke sammen med ullfilten.
-
Kantene på filten må alltid skråklippes for å redusere trykk i kantene!
-
Om en har brukt ullfilt i 3-4 uker uten at en ser noe bedring i såret er noe galt. Da er enten avlastningen ikke tilstrekkelig og vi må vurdere enten tykkere filt, en større filtplate eller å kombinere ullfilt med en Walker ortose / total contact cast. Om vi ikke ser bedring når vi har brukt ullfilt en stund må vi også vurdere om det er andre faktorer som hindrer tilheling - for eksempel nedsatt blodsirkulasjon, ugunstig bakteriell balanse i såret osv.
-
Ullfilt kan oftest bli liggende 7-10 dager før den må byttes. Dette varierer betydelig fra pasient til pasient. Pasienter med høy kroppsvekt eller de som feilbelaster føttene kan slite ut ullfilten etter bare noen få dager. Når en har lagt en ullfilt på en ny pasient er det lurt å sjekke forholdene allerede etter noen få dager.
-
Om en vil lære seg ullfilt teknikken ordentlig bør en melde seg på kurs som finnes rundt omkring i landet. En kan for eksempel høre med leverandører av ullfilt om de vet om noen kurs som kommer i nær fremtid.

Figur 4 Det er mest vanlig å klippe ullfilten i en hestesko fasong med åpning i retning tærne. Grunnen til at en klipper det som en hestesko heller enn en smultring er at åpningen gjør at såret ikke trykkes ut mot kantene av filten og at en tenker at dette er mer gunstig for mikrosirkulasjonen. Legg merke at kantene til filten er noe avrundet, dette reduserer trykket fra filten mot huden. Uten at vi ønsker å kritisere andre sin håndverk - men vi synes at filtplaten kunne med fordel hatt enda større areal og at kantene skulle vært avrundet enda bedre- også på innsiden av hesteskoen for å minimere trykket på selve sårområde. Copyright Pe Diabetico/Linkedin

Figur 5 Et annet eksempel med ullfilt. Her er det et sår etter en amputasjon av høyre stortå. Det er lagt på en U-formet ullfilt plate som er festet med Hapla band. Såret er behandlet med Acticoat innerst og en skumbandasje som sekundærbandasje, den er fiksert med Mefix til slutt.

Figur 6 Om såret ikke ser ut til å respondere på en enkel filtavlastning slik som er vist i Fig.4 er det ofte behov for mer omfattende filtavlastning. Her er det brukt en teknikk hvor det legges filt på hele fotsålen. Legg merke at det først er limt en filt bit under fotbuen for å utjevne den fordypningen her. Over dette er det limt en filt plate som dekker hele fotsålen.Legg også merke til at åpningen her ikke er klippet som en hestesko! Vi ser at fotterapi eksperter som lager slike store avlastninger ofte bruker en smultring åpning fremfor hestesko fasong.Det er altså lov når en vet hva en gjør! Dette er en type avlastning en for eksempel bruker i en Walker ortose eller Total Contact Cast ( TCC). Copyright: https://www.diabetesresearchclinicalpractice.com/article/S0168-8227(16)30659-3/abstract
Vi har ikke funnet en video som aleine forklarer alle aspektene av ullfilt behandling. Nedenfor har vi samlet noen av videoene vi har funnet som hver for seg forklarer noe en må få med seg. Vi anbefaler derfor at en ser på flere videoer for å få best oversikt. Vi jobber med å lage vår egen video som vil ta for seg alle disse viktige aspektene.
Video 2 Dette var den eneste videoen vi fant som er på norsk. I det hele tatt er det overraskende vanskelig å finne gode instruksjonsvideoer om dette tema. Videoen ovenfor er publisert av OUS og viser hvordan man enkelt kan lage en avlastning i metatars området. Legg merke til at behandleren bare lager en liten slits i åpningen - altså ikke en vanlig hestesko åpning. Oftest er en liten slits alt som trengs for å sikre at vevsvæsken under huden kan drener seg vekk fra såret. Copyright Hudsykdommer OUS/ YouTube
Video 3 Vi har valgt denne videoen fordi behandleren viser på en god måte hvordan en skal klippe til kantene av filten. I tillegg demonstreres fint hvordan en fyller fotbuen med filt for å fordele mer av trykket dit. Noen vil kritisere at behandleren ikke har klippet åpningen for såret som en hestesko men som en smultring. Som nevnt ovenfor - dersom en er ekspert i bruk av ullfilt bruker en av og til smultring varianten. Han som utfører behandlingen i videoen er en erfaren fotterapeut. Om en bruker en stor filt plate til å fordele trykket slik som i dette tilfelle, fungerer smultring varianten ofte veldig bra også. Ved bruk av filtplater med mindre areal, bør en imidlertid defintiv bruke hestesko fasong. Copyright: ZigZag Advertising UK /YouTube
Video 4 Vi har valgt denne videoen fordi den viser en smart metode for å ta et avtrykk av såret som en kan overføre til filten. Dette er spesielt nyttig når en vil bruke en stor filt plate som dekker hele foten. Vi bruker ofte store plater når vi bruker ullfilt i kombinasjon med en avlastende ortose eller total contact cast. På slutten av videoen ser en eksempler av ullfilt klippet i hestesko fasong til bruk på andre steder på foten. Etter vår mening er åpningen i flere av eksemplene for langt vekk fra sårkantene.Filten skal ligge tett inntil sårkantene. Copyright: HRSAtube/YouTube
Video 5 Vi har valgt denne videoen fordi den også viser hvordan en kan lime ullfilt direkte på fotsengen medialt under fotbuen for å gi bedre støtte der. I tillegg viser den at en enkelt kan klippe til fasonger for å beskytte mellom tærne for eksempel. Copyright: Mobile Podiatry/ YouTube
Video 2 Demonstrasjon av en omfattende avlastning av fotsålen. I dette eksempelet brukes en filt plate for å utjevne fotbuen og deretter 2 plater til å dekke hele fotsålen. Vi har ikke brukt en slik tykk filt avlastning på fotsålen før men vil bare vise at det finnes mange forskjellige teknikker ved bruk av ullfilt.

Figur 7 I de fleste tilfeller vil pasientens fot ikke passe i en vanlig sko etter man har lagt på filt avlastning. Det er ofte behov for en ekstra bred og høy sko så lenge avlastningen foregår. Til dette kan det brukes en vanlig postoperativ ortose sko, eller en spesial sko slik som vist på høyre side som avlaster forfoten ytterlige (om såret er under forfoten). Denne typen hjelpemidler får pasienten delvis refundert fra HELFO.
Avlastning med prefabrikerte halvsko
Alt for få behandlere kjenner til at det finnes halvsko som avlaster henholdsvis forfoten eller bakfoten avhengig av utforming av skoen. Vi nevnte allerede i forrige avsnitt at slike sko kan være aktuelle når pasienten bruker ullfilt. Faktisk er det slik at så lenge pasienten har et sår er en halvsko i seg selv ikke nok avlastning og den skal alltid kombineres med en avlastende polstring som for eksempel ullfilt.
For hvilken pasientgruppe vil en halvsko være aktuell? For mindre sår er en Total Contact Cast en unødvendig belastning for pasienten og så sant såret ser ut til å være under kontroll ville det være naturlig å prøve en halvsko først.
Halvsko dekkes av refusjonsordning fra HELFO

Figur 8 Halvsko brukes alt for lite i behandlingen av diabetiske fotsår i Norge. I forbindelse med avlastende ullfilt kan slike sko være en god løsning for sår som er enten under hælen eller under forfoten. I engelsk literatur heter slike sko "wedge shoe" eller "rocker-shoe"
Avlastende ortoser som går opp til ankelnivå (AFO)
Om en har prøvd ullfilt og eventuelt en halvsko i flere uker uten å se bedring må en vurdere mer "drastiske" avlastnings metoder.
Et godt valg for å bedre avlastningen er en såkalt walker-ortose som ser ut som en støvel. Ordet "ortose" er egentlig et veldig vidt begrep og brukes for å beskrive alle slags ortopediske hjelpemidler.
Vi blir ofte spurt om hvorfor en ortose avlaster bedre enn en vanlig sko. Det er et godt spørsmål, en skulle tro at belastningen for foten blir den samme om en går i en slik ortose eller en godt polstret idrettssko. Svaret er imidlertid at fasongen på fotsengen av ortosen i kombinasjon med at ortosen fordeler trykket helt opp mot der hvor støvelen slutter gjør at trykket på fotsålen minst halveres med et slikt hjelpemiddel. Husk at selve ortosen i seg selv ikke er nok avlastning, det må brukes en ullfilt polstring rundt såret i tillegg. I de fleste tilfeller er det også behov for kompresjonsbehandling ved diabetiske fotsår. Kompresjonsbandasje fungerer helt fint under en slik ortose.
Jo høyere ortosen går opp på leggen (så sant den passer godt og ligger tett mot huden) jo bedre blir trykkavlastningen. En ortose som har omtrent samme høyde som en fjellstøvel vil altså gi bedre avlastning enn en ortose formet som en sko. Vi vil påstå at dersom pasienten har behov for en ekstra god avlastning bør han/hun ha en høy ortose. Finnes det noen pasientgrupper der en halv høy ortose kan være aktuell? Det måtte i så fall være pasienter som nekter å akseptere en høy støvel og som synes at en lavere støvel er mer akseptabel. Det forutsetter også at pasienten samarbeider godt. Ortosen er bare festet med borrelås og pasienten tar den av om natten. Flere studier har vist at compliance er lav, det vil si at pasienten sløyfer bruken av støvelen fordi den er klumpete og det er tungvindt. Av den grunn mener flere behandlere at en gips (Total Contact Cast) som er på dag og natt og som ikke kan tas av av pasienten selv er det beste alternativet. Ortoser som går opp til ankel forkortes ofte til AFO ( ankel fot ortose)

Figur 9 Avlastende ortoser som bare går til rett over ankelnivået gir relativt god avlastning men når pasienten først må gå med en ortose anbefaler vi at han/hun bruker en ortose som går lenger opp på leggen for enda bedre avlastning.
Avlastende ortoser som går høyt opp på leggen (TAFO)
Denne type "støvel" anses som det nest beste avlastnings alternativet etter en gips (total contact cast). Fordi denne type støvel går høyt opp på leggen fordeler den trykket optimalt og kan avlaste fotsålen med cirka 50-60%. Felles forkortelsen for disse støvler er TAFO ( totalavlastende ankel-fot ortose). Ofte kaller vi de også for "Walker- ortoser".
For at en ortose skal gi effektiv avlastning må den passe godt. Den skal sitte tett mot huden men uten å stramme. Det er viktig at den sitter tett mot huden helt øverst der støvelen slutter fordi en god del av trykket skal fordeles opp dit. En kan oppnå en god posisjon av støvelen ved å være nøye med hvordan borrelås reimene strammes på støvelen. De mest moderne støvelortosene har imidlertid luftputer innebygget i støvelen (f.eks AirCast støvler). Disse pumpes opp med en liten pumpe som følger med støvelen og ved å justere trykket kan en tilpasse passformen til støvelen helt perfekt.
Husk at selve ortosen i seg selv ikke er nok avlastning, det må brukes en ullfilt polstring rundt såret i tillegg. I de fleste tilfeller er det også behov for kompresjonsbehandling ved diabetiske fotsår, kompresjonsbandasjer fungerer helt fint under en slik ortose.
Som med de kortere ortosene er utfordringene her at pasienten kan ta av ortosen og dermed er det høyere risiko for at pasienten slurver med bruken av ortosen. Fordi en slik ortose er klumpete anbefales ikke bilkjøring. Det i seg selv kan være et problem for mange pasienter som da velger å bruke vanlige sko mange dager i uken. Slik som vi allerede har forklart ovenfor er det mange som anbefaler bruk av en gips istedenfor.
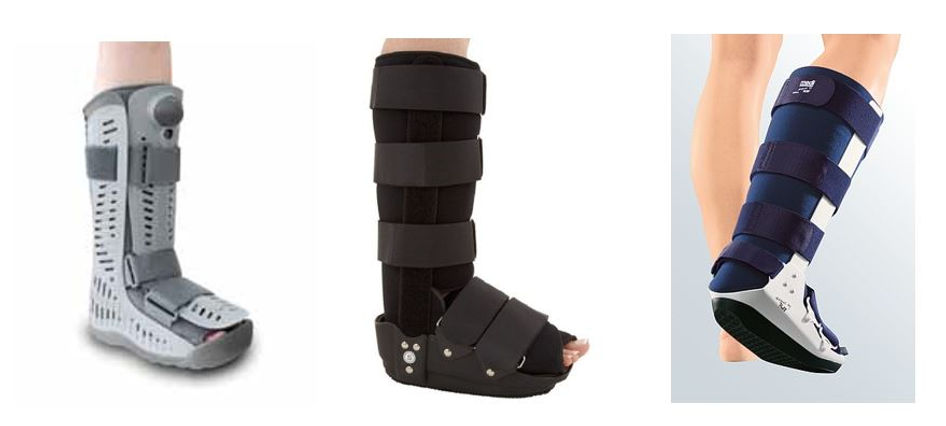
Figur 10 Walker ortoser som går høyt opp på leggen gir meget god avlastning av fotsålen så sant de er tilpasset optimalt og sitter godt. De beste modellene har luftputer innebygget i støvelen som kan pumpes opp slik at støvelen sitter perfekt. Alt for få pasienter med diabetiske fotsår i Norge får tilbud om behandling med en støvel ortose og vi må alle bli bedre på dette området. Pasienten må bruke støvelen helt til såret er grodd - det vil si at pasienten må være innstilt på bruke støvelen i mange måneder.
Figur 10a Camp Scandinavia har en oversiktlig nettside som viser de forskjellige ortosene som er aktuelle ved behandling av diabetiske fotsår. Klikk på bildet ovenfor for å komme til deres nettside. Copyright: Camp Scandinavia
Gipsbehandling: total contact cast (TCC)
TCC ansees fortsatt som gullstandard for avlastning av diabetiske fotsår. En TCC som er laget på riktig måte har tett kontakt med huden overalt (derav navnet "total contact cast") og gir derfor en meget god avlastning. Gipsen skal være laget slik at den kan belastes av pasienten med full tyngde. En Walker ortose med innebygde luftputer slik vi viste i forrige avsnitt sitter imidlertid også veldig godt og vil gi nærmest samme avlastning. Argumentet for å bruke en TCC er derimot at den ikke kan tas av av pasienten, det er altså mindre problemer med compliance. En kan da være rimelig sikker på at pasienten bruker gipsen (med mindre han/hun sager den av selv).
For de fleste pasienter vil en moderne Walker ortose fungere godt. Vi må også ha mulighet for å bruke en TCC for noen selekterte pasienter først og fremst de pasientene hvor vi ikke tror at compliance er optimal.
I literaturen leser vi alltid at TCC er gullstandard for avlastning, men det gjelder selvsagt kun dersom den er lagt på rett måte. Det er mange eksempler på dårlig bruk av TCC. Det er ikke bare å legge på en gips. Ofte har pasientene med diabetiske fotsår også en sensorisk nevropati og de vil ikke kunne kjenne om gipsen gnager. Vi har sett flere pasienter gjennom årene som har fått alvorlige sår fra en dårlig gips. For å lage en virkelig god TCC må man gjøre det ofte eller nærmest være gips teknikker, altså en som har tatt spesiell utdannelse i gips teknikk.
Vårt råd til alle som ikke har spesiell kunnskap om hvordan en lager en TCC, styr unna inntil du har fått grundig undervisning fordi du kan gjøre mer skade (alvorlig skade) enn nytte. En TCC er et meget godt valg, i de rette hender! For de andre av oss er en Walker ortose som går under kneet et bedre alternativ. Om en har utfordringer med compliance kan en også legge et lag med kunstgips rundt Walker ortosen slik at pasienten ikke kan ta den av uten videre.

Figur 11 Total contact cast (TCC) gipser ser en i alle variasjoner og fasonger og mange er ikke lagt på rett måte. En gips som er stram eller gnager kan lage alvorlig skade. Selv om TCC gir en god avlastning skal en kun anlegge det om en har fått tilstrekkelig opplæring og gjør det regelmessig.

Figur 12 Uansett hvilken type gips en har brukt så kan en TCC ikke belastes direkte, en må alltid bruke en gispsko under eller bygge en "hæl-klakk" inn i gipsen.

Figur 13 Mange mener at dersom en ønsker en avlastning som er på foten både dag og natt er den tryggeste varianten en Walker ortose som går høyt opp på leggen og som " låses" med kunstgips ovenfor ankelen slik at pasienten ikke kan fjerne den uten videre.Copyright: https://www.researchgate.net/figure/The-instant-total-contact-cast-Note-A-removable-cast-walker-rendered-irremovable-due-to_fig3_318468839
Custom made total contact cast av plast
Ortopedi tekniske firmaer kan levere individuelt støpte total contact cast som er laget av et plastmateriale. Ortopedi ingeniøren tar mål av underekstremiteten og lager en støvel som passer eksakt. Pasienten kan velge mellom forskjellige farger og mønstre og for mange er dette et mer moteriktig alternativ enn en klumpete Walker ortose eller sågar en TCC gips. Disse individuelt støpte støvlene ligner på en gummistøvel og er slankere enn andre alternativer.
Fordi den sitter veldig tett er dette ikke et godt alternativ for pasienter som hovner mye opp i leggen eller foten utover dagen. Fordi støvelen er laget av plast føler noen pasienter at de blir noe svett under ortosen når de bruker den men det kan kompenseres for med godt pustende sokker.
Denne type ortose er altså ikke for alle pasienter men det er viktig at vi kjenner til den muligheten og kan informere pasienten om opsjonene når vi snakker om avlastning.

Figur 14 Spesielt for yngre pasienter kan en slik custom-made total contact cast laget av plastmateriale være et godt alternativ
Avlastning av sår på tærne med silikon
Sår på tærne hos pasienter med diabetes oppstår oftest på grunn av feilstillinger i tærne (motorisk nevropati) og nedsatt følelse (sensorisk nevropati). Som forebyggende tiltak kan polstrede hylser være nok men når det allerede har dannet seg et sår trengs det mer effektiv avlastning.
Fortsatt er det mange sårbehandlere som ikke er klar over at individuelt støpte "tå-ortoser" av silikon er det en anbefaler for behandling av sår på tærne. Tidligere var det kun fotterapeutene som kunne lage slike silikonortoser. I dag forventes det at alle som behandler diabetiske fotsår kan lage en midlertidig silikon ortose og har materialet tilgjengelig. Det er ingen tvil om at fotterapeutene som regel har bedre kunnskap om dette og som regel er flinkere til å lage slike ortoser. Vår anbefaling er derfor: om du ikke er fotterapeut må du tilegne deg basal kunnskap om silikon ortoser og du må kunne lage en enkel midlertidig ortose som pasienten bruker inntil han/hun har fått time hos fotterapeut. Om du ikke har fotterapeut tilknyttet arbeidsstedet dit bør du henvise pasienten til en fotterapeut med fordypning innen diabetesfot for tilpassning av enda bedre avlastning.

Figur 15 Alle disse diabetiske sårene på tærne har til felles at de trenger avlastning for å gro. Hvilken bandasje vi legger på er mindre relevant. Det som trengs her er avlastning. En kan bruke ullfilt her også men mange foretrekker å lage en silikonortose som støpes på pasientens fot.

Figur 16 Det finnes et bredt sortiment av silikontyper som kan brukes til å lage en ortose. Mest utbredt er produktserien fra Fresco. Silikonen er ulik i hvor harde de blir og hvordan de blandes sammen. For nybegynnere anbefaler vi Duo 10-A og B som er enkle og tilgivende å jobbe med. Til høyre en ferdig laget ortose.
Video 8 Innføring i å lage silikon ortoser fra leverandøren FRESCO (kun på engelsk).
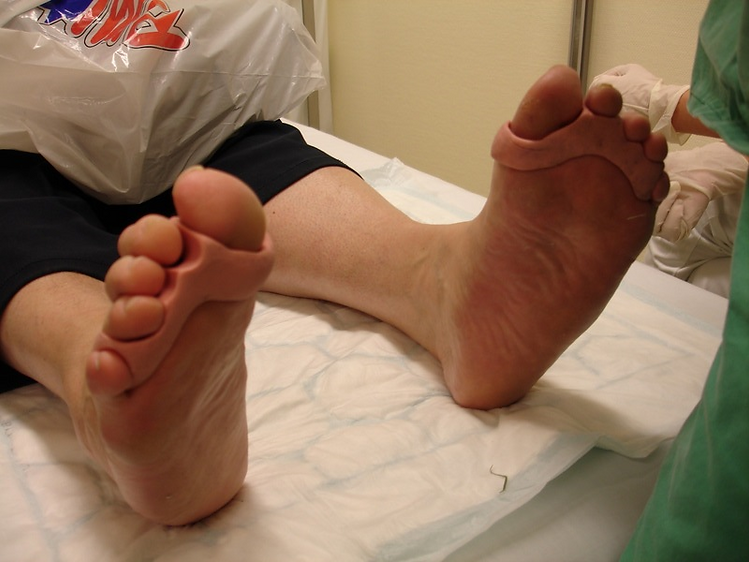
Figur 17 Denne pasienten har uttalt sensorisk nevropati i foten. I tillegg har hun motorisk nevropati med hammertær som gjorde at hun til stadighet fikk gnagsår på tuppen av tærne. Først når fotterapeuten laget silikonortoser til pasienten ble hun kvitt alle sårene. Fordi hun har sensorisk nevropati kjenner hun ikke at hun har silikonortosene på seg og hun kjenner ingen ubehag av de. Men også pasienter som har god sensibilitet i føttene gir ofte tilbakemeldinger på at ortosene er behagelige å ha på. Pasienten trenger ofte kort tilvenningstid før han/hun glemmer at de er på. Silikonortosene skal brukes daglig og må fornyes hos fotterapeut cirka hver 3. måned.
Når pasienten ikke gjør som vi vil
Noen ganger ønsker pasienten ikke å følge våre anbefalinger om avlastning. Noen pasienter sier at dette er for tungvindt og at de ikke orker å gå med en avlastende ortose. Realiteten er at pasienten som regel må avlaste i mange måneder, av og til over ett år og det er forståelig at mange pasienter ikke synes det er fristende. Vi kan ikke tvangsbehandle pasientene med en ortose. Vår oppgave er da å informere pasienten nøye om konsekvensene av manglende avlastning. En skal ikke skremme pasienten unødvendig med en amputasjon men sannheten er at selv et lite diabetes trykksår kan føre til en amputasjon dersom det ikke blir behandlet ordentlig.
Sammen med pasienten må vi finne en løsning for avlastning som han/hun kan akseptere. Det er naturlig å starte med avlastning med ullfilt og avvente effekten, dersom såret ikke bedrer seg innen cirka 4-6 uker vil pasienten har bedre forståelse for at en trapper opp avlastningstiltakene med en ortose.
En annen situasjon er pasienter med kognitiv svikt. For disse pasientene er det viktig at primærhelsetjenesten (og helst også de pårørende) er involvert i oppfølgingen av pasienten for å sørge for at avlastningsmidlene blir brukt.
Når såret ikke vil gro til tross for tilsynelatende optimal avlastning
Noen ganger ser det ut som vi har gjort alt riktig. Såret virker rent, er granulerende uten noe lukt og pasienten avlaster sårområdet men det vil bare ikke lukke seg. Om en bare har brukt ullfilt som avlastning må en trappe opp til en Walker støvel eller en TCC. Men om såret forstatt ikke gror (og vi er temmelig sikre på at pasienten bruker avlastningsmidlene) er det noe annet som er galt. I så fall må en sjekke blodsirkulasjonen igjen og henvise pasienten til karkirurgisk utredning samtidig som en må utelukke osteomyelitt.
Vår erfaring er at den mest vanlige årsaken til at et behandlet diabetes sår ikke gror er en osteomyelitt som ikke er oppdaget. Har en et diabetes sår som ikke vil gro til tross for avlastning skal det først tas et vanlig røntgen bilde. Om det ikke viser tegn til osteomyelitt skal det rekvireres en MR undersøkelse av foten.
Selv om såret virker rent kan det av og til være en uheldig bakteriebalanse i såret som hemmer det fra å tilhele. Om en har med et tilsynelatende rent sår å gjøre som ikke gror til tross for avlastning ta også en penselprøve fra renset sårbunn. En trenger ikke ty til antibiotika med en gang dersom situasjonen er fredelig men bandasjer med antibakterielle egenskaper (for eksempel bandasjer med jod eller sølv) bør prøves.























